
Terminvereinbarung, Anforderung von Rezepten und Überweisungen
rund um die Uhr ohne Warteschleife unter: 0911-98160145
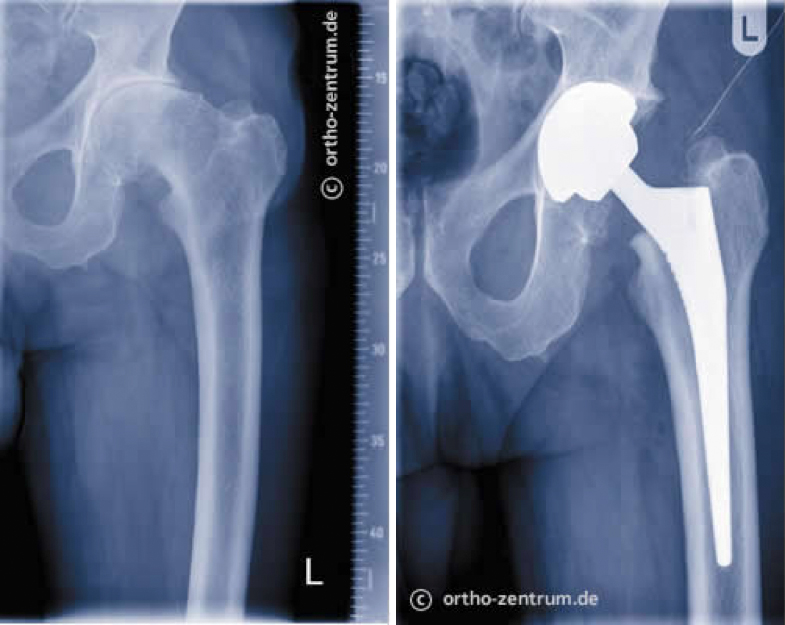
Hüftendoprothese
Wenn Sie eine Hüftoperation planen oder sich über die Operation beraten lassen möchten, vereinbaren Sie bitte über den obenstehenden Button “Online Terminvereinbarung” direkt einen Termin in der Kategorie “OP-Beratung” bei Ihrem Operateur: Prof.Buchner
Heute ist der Ersatz eines geschädigten Hüftgelenkes ein sehr häufig und erfolgreich durchgeführter Eingriff, der die Lebensqualität der Betroffenen wieder deutlich steigert. In Deutschland wurden 2013 ca. 210 000 Hüftendoprothesen implantiert.
Standzeiten von 15-20 Jahren sind der aktuelle qualitative Anspruch. Wenn Sie sich als Patient beginnen mit diesem Thema zu beschäftigen, ist die Vielzahl von Informationen wie Implantatprodukte, Kliniken, Operationsmethoden, neue Technologien, Krankenhausaufenthalt, Nachsorge und spätere Mobilität sehr verwirrend. Die nachfolgenden Kapitel sollen Ihnen helfen, einige ihrer Fragen zu klären und Informationsbedürfnisse zu befriedigen.
1. Wann muss eine Hüftendoprothese implantiert werden?
Die Implantation eines neuen Hüftgelenkes ist dann zu empfehlen, wenn trotz konservativer Therapie die Funktion des geschädigten Gelenkes so gestört ist und/ oder die Schmerzen so inakzeptabel sind, dass eine nicht tolerable Minderung der Lebensqualität besteht. Da dies ein individuelles Empfinden darstellt und von vielen inneren und externen Faktoren abhängt, wird der Zeitpunkt der Operation bis auf wenige Ausnahmen (Infektion, Tumor, Unfall) nicht vom Röntgenbild oder behandelnden Arzt bestimmt, sondern von Ihnen festgelegt. Als Ärzte stehen wir dabei selbstverständlich beratend zu Seite.
2. Wo lasse ich mich am besten operieren?
Für die Auswahl des Krankenhauses werden verschiedenen Kriterien für Sie eine Rolle spielen, die auch von jedem unterschiedlich gewichtet werden. In der Regel erhalten Sie eine Empfehlung und Überweisung von Ihrem Arzt.
In Ihre Überlegungen sollten Punkte wie: Erfahrung der Einrichtung (der Operateurs), Möglichkeit der raschen und komfortablen Mitbehandlung von Begleiterkrankungen (z.B. Dialysepflichtigkeit), Wahl des OP-Zeitpunktes, Management der Nachbehandlung nach Entlassung und Nähe zum häuslichen Umfeld (vor allem für potentielle Besucher) eine Rolle spielen. Erstgenannte Faktoren können Sie bei einem ambulanten Vorgespräch in jeder Einrichtung erfragen. Leider ist die Wahl des Operateurs in der Regel nicht möglich, es denn Sie vereinbaren dies spezifisch.
Entscheiden Sie sich für eine Operation durch uns, führen wir diese immer auch selbst aus. Sie erhalten bereits während des Gespräches in der Praxis alle gewünschten Informationen und werden ausführlich über den Eingriff beraten und aufgeklärt. Es erfolgen sofort terminliche Abstimmung, falls notwendig Einleitung vorbereitender Maßnahmen und die Planung des Implantates. Sie bleiben während der gesamten stationären Phase und nach Ablauf der Rehabilitation in unserer Behandlung und Nachsorge. Diese nahtlose Betreuung bietet Ihnen den raschen und persönlichen Kontakt zum Operateur vor und nach der Operation, die kurz- und langfristige Kontrolle des OP-Ergebnisses durch den Operateur und das schnelle Umsetzen von individuellen OP-Besonderheiten in der Nachbehandlung. Wir operieren in Krankenhäusern in Karlsruhe, Baden-Baden und Germersheim.
3. Wie erfolgt die Operation?
Operiert wird in Teil-oder Vollnarkose.
Zuerst werden Haut- und Muskelschichten durchtrennt. Die geschieht entweder durch die „klassische“ Schnitttechnik mit partieller Einkerbung der Muskulatur oder die „minimalinvasive Technik“ mit Spaltung zwischen den Muskelschichten. Eine „Schlüssellochtechnik“ mit Schnittlängen von 1-2cm gibt es nicht! Bei der Auswahl des Vorgehens spielen Alter, Voroperation, Gewicht und Erfahrung des Operateurs eine Rolle. Wir verwenden beide Zugangstechniken. Es hat sich jedoch gezeigt, dass nach Abschluss der ersten postoperativen Monate keine Funktionsunterschiede im Vergleich beider Techniken bestehen. Nach der Eröffnung der Schichten wird der Hüftkopf aus der
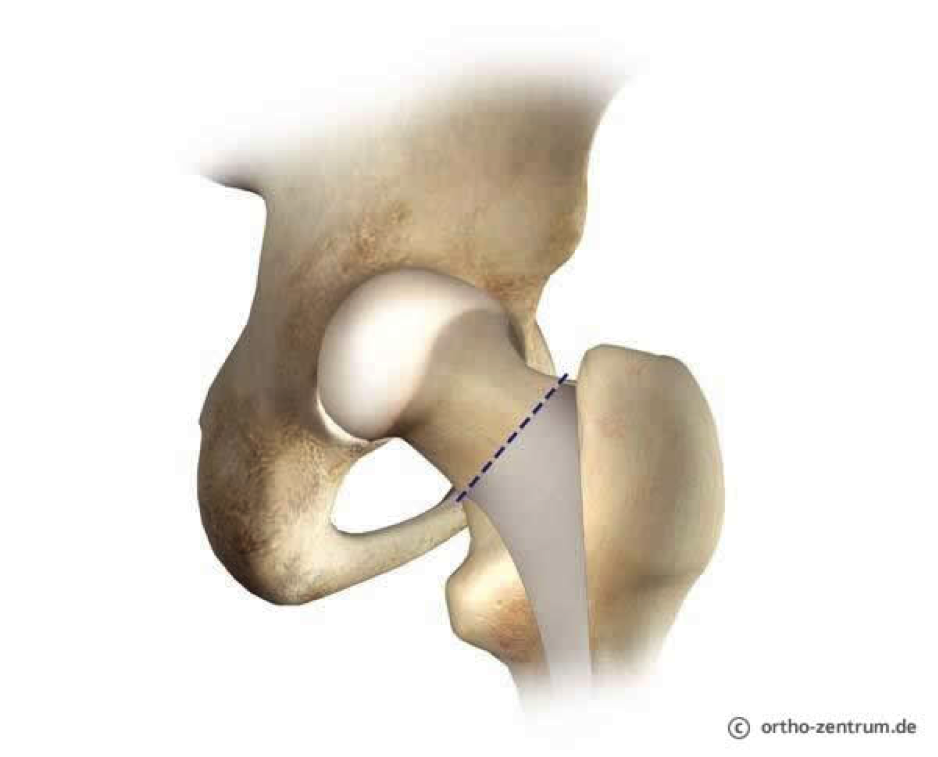
Pfanne luxiert (ausgerenkt) und am Oberschenkelhals abgesägt. Die Vorbereitung des Knochens zur Implantataufnahme
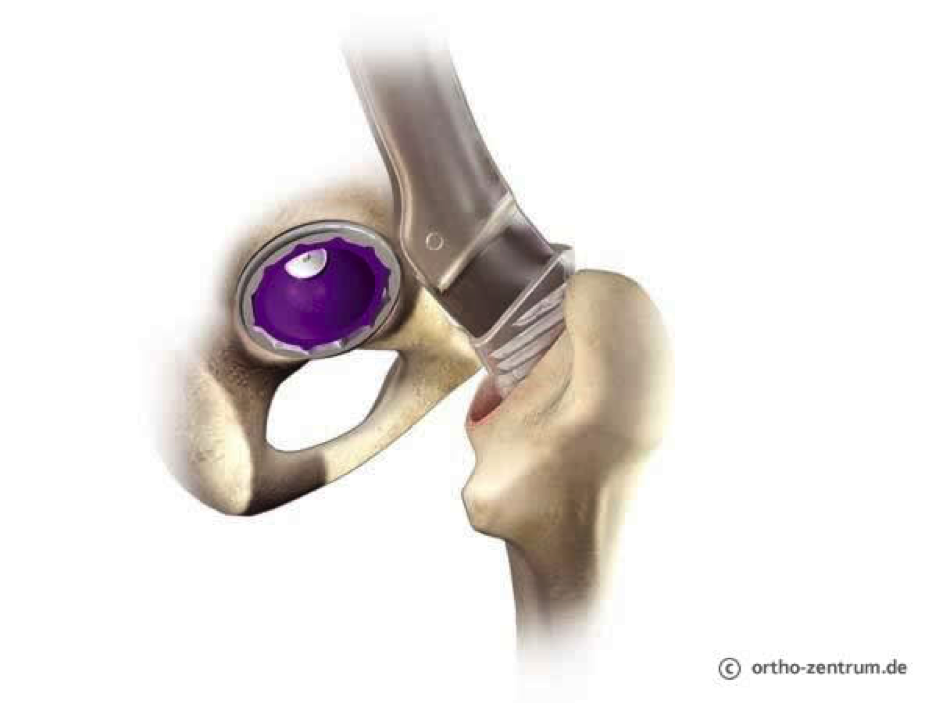
erfolgt im Pfannenbereich durch Rundfräsen, im Oberschenkelknochen durch Raspeln entsprechend der individuellen Größe, dabei wird soviel wie möglich gesunder Knochen erhalten. Nach Testung des neuen Gelenkes mit Probekomponenten, erfolgt die
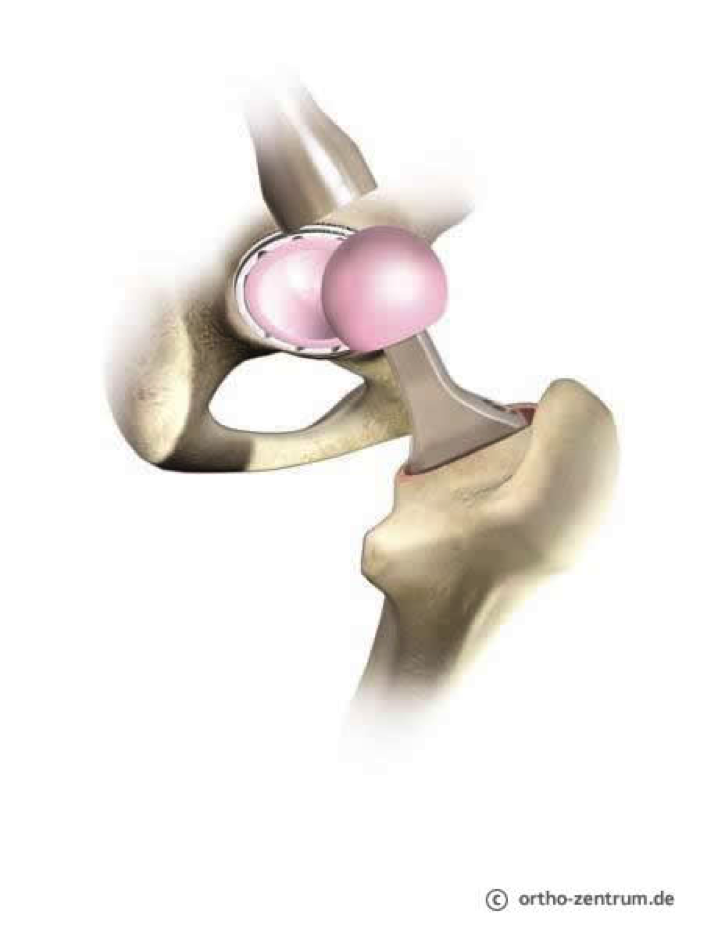
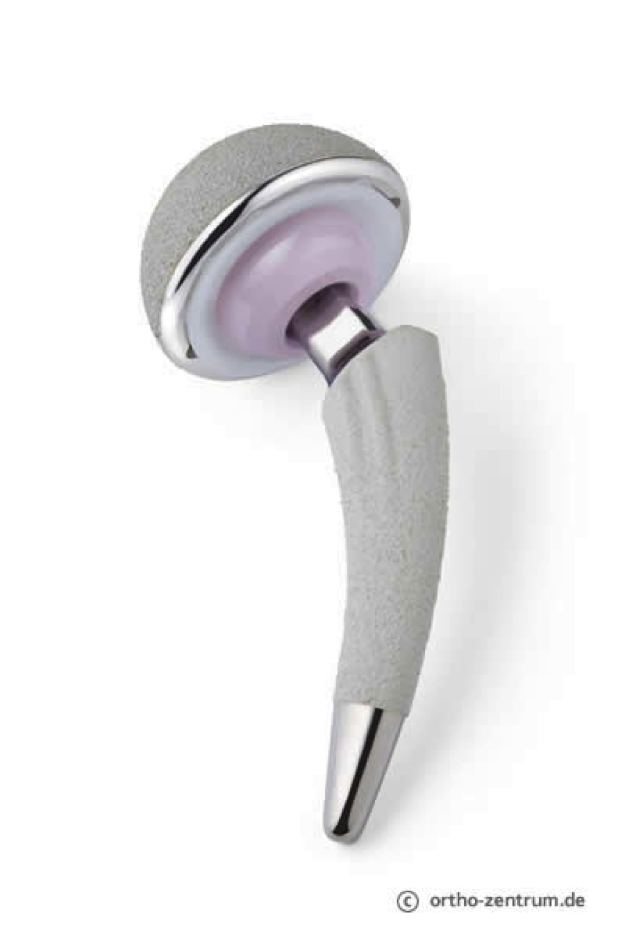
Implantation der Originalprothese, die sich modular aus den Teilen: metallische Pfanne, Pfanneninlay, metallischer Schaft und Kugelkopf zusammensetzt. Über die die Auswahl von Material und Fixierung erfahren Sie mehr im nächsten Kapitel.
Zeigt die abschließende Bewegungsprüfung des neuen Gelenkes eine problemlose Funktion wird die Wunde verschlossen.
Es ist mit einer Operationsdauer von 45-90 min zu rechnen.
4. Aus was besteht die Prothese und wie wird sie im Knochen gehalten?
Die heute genutzten Prothesentypen unterscheiden sich nach Material und Verankerung im Knochen. Die Entscheidung welche Endoprothese implantiert wird trifft der Operateur im Hinblick auf Krankheitsbild, Alter und Knochenqualität.
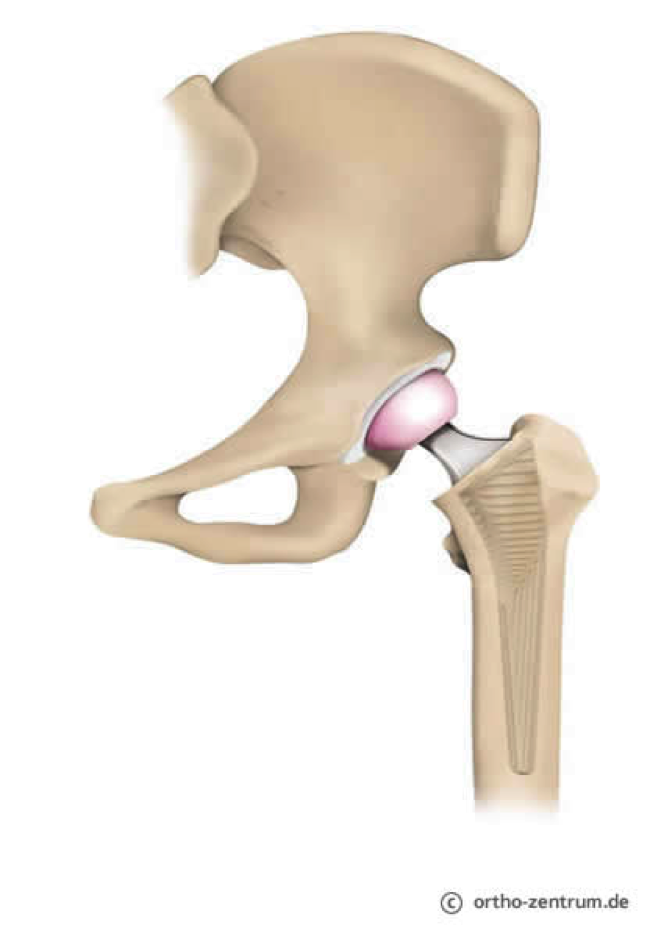
Pfanne und Schaft können zementfrei implantiert werden, d.h. die Implantate verwachsen mit dem Knochen. Voraussetzung ist ein ausreichend gesundes und vitales Knochenlager. Alternativ können beide oder auch eine Komponente (letztgenanntes als „Hybrid-Technik“) mit Knochenzement, einer Art Zweikomponenten-Kleber, fixiert werden.
Wir nutzen regelhaft eine zementfreie metallische Hüftpfanne. Die Zementierung einer Kunststoff-(Polyäthylen) Pfanne ist heute eher selten und Ausnahmefällen vorbehalten. Der Prothesenschaft besteht aus einer Metalllegierung, die zementfrei oder zementiert verankert wird. Die zementfreien Implantate sind zusätzlich beschichtet (Hydroxylapatit) oder haben eine poröse Oberfläche um das Einwachsen des natürlichen Knochens zu beschleunigen. Weitere Unterschiede bestehen in den Gleitpaarungen, d.h. den Materialen der sich aneinander bewegenden Komponenten (Kugelkopf und Pfanneninlay). Die Auswahl erfolgt hinsichtlich des geringsten Materialverschleißes. Die von uns am häufigsten genutzte Paarung sind Keramik-Kunststoff (hochvernetztes Polyethylen), seltener Keramik-Keramik oder Metall-Kunststoff. Die auch mögliche Metall-Metallpaarung nutzen wir aufgrund der allgemeinen Erfahrungen der letzten Jahre nicht.
Da die Komponenten der Gleitpaarung in der Regel abnehmbar in oder am metallischen Partner fixiert sind, ist bei Verschleißsituation auch nur ein partieller Austausch möglich. Die Prothesenkomponenten zeichnen sich durch Individualität und Modularität aus. Dies bedeutet, dass die Auswahl der Prothesengröße entsprechend dem individuellen Knochenlager und der Schaftform und -länge entsprechend der Anatomie und Knochenqualität erfolgen. Wir nutzen am häufigsten die „mittlere“ oder konventionelle Schaftlänge (10-15cm).
so genannte Kurzschäfte werden bei sehr guter Knochenqualität und bei jüngeren Patienten genutzt. Im funktionellen Vergleich sind beide Typen gleich! Bei knöchernen Vorerkrankungen oder Prothesenwechseloperationen kann auch eine Langschaftprothese notwendig werden, deren Verankerung dann tiefer im Oberschenkelknochen erfolgen kann. Eine „Hüftkopfkappe“ (Oberflächenersatzprothese) oder sogenannte Großkopfprothesen werden von uns aufgrund der schlechten Erfahrungen in der Literatur nicht implantiert. Die individuelle Biomechanik des Gelenkes lässt sich sehr gut durch unterschiedliche Längen des Kugelkopfes und unterschiedliche Krümmungswinkel der oberen Schaftendes rekonstruieren. Unser Ziel ist es, unter Nutzung aller genannten Möglichkeiten eine optimale Gelenkfunktion unter Erhalt von Stabilität und Beinlänge herzustellen.
5. Was erwartet mich zur Nachbehandlung?
Bei komplikationslosem Verlauf beginnt die Physiotherapie bereits am ersten Tag nach der Operation. Sie dürfen mit Hilfe Aufstehen und einige Schritte versuchen. Dies sollte noch nicht allein geschehen! Während des ca. einwöchigen Krankenhausaufenthaltes werden Wundheilung und Stabilisation Ihres Allgemeinzustandes professionell überwacht. Sie erhalten die notwendigen Hilfen und Anleitungen für Ihre Alltagsaktivitäten wie Aufstehen, Anziehen, Toilettengang, Körperpflege etc. Zum Entlasszeitpunkt können Sie selbständig Aufstehen, mit Gehhilfen laufen und Treppe steigen.
Das Übungsprogramm der Physiotherapie zielt auf Bewegungs- und Kräftigungsübungen, Gangschule und „richtiges“ Bewegen nach der Operation. Letztgenanntes ist besonders in den ersten 3 Monaten wichtig, um ein „Herausspringen“ des Gelenkes zu vermeiden. Nach der Entlassung aus dem Krankenhaus schließt sich eine stationäre oder ambulante Rehabilitation an mit Dauer von 3-4 Wochen an. Hier wird Ihre schon gewonnene Mobilität gefestigt und gesteigert, sodass sie nach der Heimkehr Ihren Alltag wieder meistern können.
Wie lange Sie Gehhilfen nutzen müssen hängt von verschiedenen Faktoren ab. Die Empfehlung dazu wird vom Operateur getroffen.
6. Wie soll ich mich später mit einem künstlichen Hüftgelenk verhalten?
Nach cirka 3 Monaten ist das neue Hüftgelenk normal belastbar. Sie können wieder voll am Alltag teilnehmen und auch Sport treiben. Auf Risikosportarten, Mannschaftsportarten mit Körperkontakt (Fußball, Handball) und Sportarten mit plötzlichen, schnellen Richtungswechseln /Squash) sollte verzichtet werden. Bitte besprechen Sie Ihre sportlichen Ambitionen mit Ihrem behandelnden Arzt.
Da das neue Gelenk ein “Verschleißteil“ ist, sollten Sie die vereinbarten und regelmäßigen ärztlichen Kontrollen in Anspruch nehmen.
Es gibt keinen definierten Zeitpunkt, wann sie selbst wieder Autofahren können. Da die Sicherheit an oberster Stelle steht, müssen Sie wieder über die volle muskuläre Kontrolle des operierten Beines verfügen und schnelle Bewegungen („bremsen“) durchführen können. Die Rückkehr an den Arbeitsplatz hängt stark von der Art der körperlichen Belastung Ihrer Tätigkeit ab. Sie sollte nicht vor Ablauf der 6. postoperativen Wochen erfolgen. Auch ein schrittweiser Einstieg („Wiedereingliederung“) ist möglich. Ist Ihre volle eigenständige Mobilität wieder hergestellt, gibt es keine Reiseeinschränkungen. Bitte vergessen Sie Ihren Prothesenpass nicht, um Diskussionen an Metalldetektoren zu vermeiden oder im medizinischen Ernstfall (Unfall) einen Implantatnachweis zu haben. Versuchen Sie Ihr neues Gelenk nicht durch übermäßiges Gewicht zu belasten und lassen Sie auftretende Infektionen (auch anderer Bereiche) rasch behandeln. Das neue Gelenk ist als „Fremdkörper“ bezüglich einer Infektion stärker gefährdet als das eigene Gelenk.
7. Neue Techniken/ neue Erkenntnisse
Neue Technologien halten permanent Einzug in unserer Medizin. Nicht nur für den Laien oder Patienten, sondern auch für und Ärzte ist es nicht immer leicht, diese im Hinblick auf den Versorgungsanspruch des Patienten zu bewerten. Vor allem in der Implantatmedizin zeigen sich Vorteile, Folgen aber auch Probleme oft erst nach Jahren der Anwendung.
Wir stehen neuen Technologien offen aber kritisch gegenüber. Unser operativer Qualitätsanspruch liegt nicht in der „Experimentellen Chirurgie“, sondern der stabilen und hochwertigen Versorgung unserer Patienten mit Nutzung moderner aber etablierter und validierter Verfahren.
Derzeitige Schwerpunkte bei den „Innovationen“ sind die Kombination der Materialen für die Gleitpartner, die Art der Weichteilbehandlung (Schnittlänge, Zugangsweg), das Implantatdesign und Einsatz von Hilfstechnologien wie der Navigation.

Die abriebärmsten Gleitpaarungen sind Keramik/ Keramik und Metall/ Metall. In den letzten Jahren hat sich jedoch gezeigt, dass die wenn auch geringen Metallabriebpartikel in verschiedenen Körpergeweben angereichert werden und durchaus auch Schäden im Knochen verursachen können. Die biologischen Folgen dieses Vorganges sind nicht sicher abgeklärt. Aus diesem Grund wenden wir keine Metall/ Metall -Paarung an. Dies betrifft auch die sog. Kappenprothese, bei welcher der Hüftkopf nicht entfernt, sondern nur „überkront“ wird. Diese Art der Versorgung ist nur als Metallpaarung erhältlich.
Die sogenannte minimal-invasive Technik ist eine muskelschonende Implantationstechnik, die dem Patienten im Rahmen einer sogenannten „Fast Track“-Rehabilitation eine rasche Mobilisation nach der Operation und somit eine frühere Wiederherstellung der Mobilität , Funktion und Arbeitsfähigkeit ermöglicht. Wir wenden diese Technik vor allem bei jüngeren, aktiven Patienten an, hier kommen vorwiegend kürzere zementfreie Schäfte (z.B. Kurzschaftprothesen) zur Anwendung. Die Navigation zur individuell adaptierten Achsausrichtung wird von uns nur für die Knieprothesenimplantation verwendet.